
意外と知らない!?不妊治療の基礎知識!
皆さんは「不妊」がどのような状態のことなのか、そして、もし自分が妊娠しにくい体質ということが分かった場合に何から始めたらよいのか知っていますか? 今回は、いつかは子どもが欲しいと考えている方や妊活中の方に向けて、産婦人科の先生に教えていただいた「不妊」に関する基礎知識をご紹介します。 今のうちから知識を蓄えて、赤ちゃんを授かる準備をしましょう!
不妊治療を検討するのはいつ?
そもそも「不妊」とは、どのような状態をいうのでしょうか。そして不妊治療はいつから検討しはじめたらよいのでしょうか。 蔵本ウイメンズクリニックの蔵本先生にお聞きしました。
一般的に避妊をしていないカップルであれば、約8割が1年以内に妊娠すると考えられています。 そのため、日本産婦人科学会では、不妊を「妊娠を望む健康な男女が避妊をしないで性交をしているのにもかかわらず、1年間妊娠しないもの」と定義しています。 そのため、この「1年妊娠しない状態」というのが不妊治療の検討を始める1つの目安となるでしょう。 しかし、この定義にあてはまるからといって、すぐに不妊治療を始めなくてはいけないのかというと、そんなことはありません。一方で「妊活をはじめてから1年以上たたないと、不妊の相談のために病院に行ってはいけない」といった決まりもないので、不妊と定義されていない状態で病院を受診しても問題ありません。 妊娠のしやすさは「女性の年齢」が大きく影響します。 年齢を重ねるにつれ、卵巣内の卵子の数が減少し、質も低下していきます。そのため妊娠率は30歳を超えると徐々に低下し始め、35歳を超えると明らかに低下していきます。 よって、年齢に応じて下記を目安に病院を受診するとよいといわれています。 <避妊をしていない状態で> ・女性が34歳以下:1年間妊娠しないとき ・女性が35以上~40歳未満:半年間妊娠しないとき ・女性が40歳以上:子どもが欲しいと思ったとき 年齢が高い方にとって、不妊治療は時間との戦いです。「赤ちゃんが欲しい」と思ったら、早めに不妊検査・不妊治療を始めることをおすすめします。(蔵本先生)
病院ではどんなことをするの?
実際に不妊の相談のために病院を受診した場合、どのようなことを行うのでしょうか?
不妊を改善するために病院を受診した場合、まずは不妊検査を受けることになります。 不妊検査は身体に妊娠を妨げているところがないかを調べるために行うもので、女性も男性も受診することが推奨されています。(蔵本先生)
では、不妊検査とはどのようなことをするのでしょうか?詳しくみていきましょう。 基本的な女性の不妊検査には、次のような項目があります。 ・問診 ・内診 ・超音波検査 ・子宮卵管造影検査 ・血液検査(ホルモンなど) それぞれについて、説明していきます。
基本的な女性の不妊検査
●問診・内診 問診では、自身の月経周期や病歴、治療歴について、また「避妊をやめてからどれくらい経ったのか」等を聞かれます。内診では、子宮などの生殖器に異常が見られないかを確認します。 ●超音波検査 超音波検査では、子宮や卵巣に筋腫や子宮内膜症などの異常が見られないかを検査します。 超音波検査によって、もっとも多く見つかる異常は、子宮筋腫です。筋腫は良性のこぶであり、筋腫があっても正常に妊娠できる方は多くいますが、筋腫のある場所や大きさによっては妊娠を妨げる要因になる可能性があります。 その他にも、「ピックアップ障害」という排卵した卵子を卵管に取りこむときの不具合を発生させる可能性のある一部の子宮内膜症も超音波検査で発見することができます。 ●子宮卵管造影検査 子宮卵管造影検査とは、造影剤を子宮から卵管に注入して、子宮や卵管の形態、卵管の通過性などを調べる検査です。卵管のつまりは妊娠を妨げる要因の1つとなります。 ●血液検査 血液検査では、月経周期の様々な時期に採血をして、血中に存在するホルモンの量を調べます。排卵障害が起きていないか、また妊娠を維持するために活躍するホルモンが十分であるのか等を確認できます。 また、精子を異物とみなして攻撃してしまう「抗精子抗体」の有無も血液検査で調べることができます。 これらの女性の基本的な不妊検査は、月経周期のそれぞれの時期にしかできない検査が多いため、基本的な不妊検査を一通り受け終えるには、約1ケ月かかります。通院回数にすると3~4回程度です。 また、女性の基本的な不妊検査以外に、「EMMA検査」「ALICE検査」といった子宮内環境の状態を調べる検査も新しく登場しています。
EMMA検査
近年の研究によって、子宮内にラクトバチルス属という乳酸を作る乳酸桿菌が90%以上あると、着床率・妊娠率・出生率が高いということがわかりました。(※1) 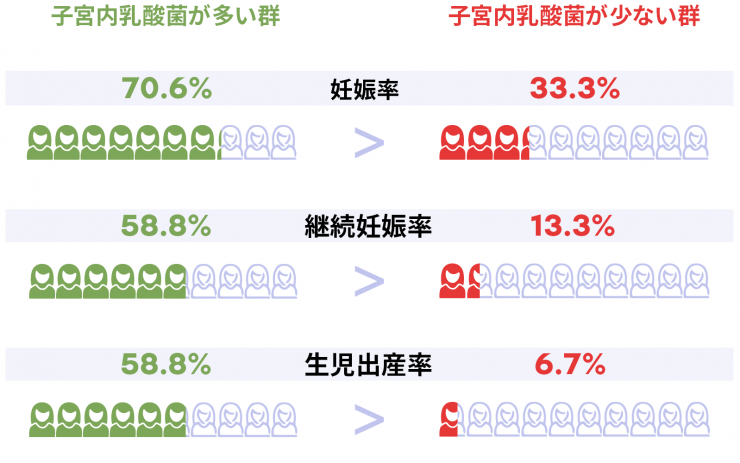
しかし、このラクトバチルス菌は、ストレスや風邪などの体調不良、抗生物質の投与、ホルモンバランスの乱れなどによって、減少してしまうことがあります。 つまり、誰でも子宮内の乳酸桿菌が減少し、妊娠率や着床率が下がってしまっている可能性があるということです。 この乳酸桿菌が生息しやすい子宮内環境であるかどうかをEMMA検査では調べることができます。
ALICE検査
ALICE検査は、着床障害や反復流産の要因の1つである「慢性子宮内膜炎」を引き起こす病原菌を特定することができる検査です。 慢性子宮内膜炎と診断された場合、強力かつ様々な菌に効く抗生剤を用いる治療が一般的ですが、この検査を行うことで、要因となる菌のみに対応する抗生剤を使用できるようになるため、より適切な治療を受けられるようになります。 子宮鏡検査で、慢性子宮内膜炎が疑われた場合には、ALICE検査を受けるとよいでしょう。
このように、何が不妊の要因となっているかを突き止めるための検査をすることが不妊を改善するための第一歩となります。
不妊治療って何をするの?
不妊検査の結果が出たら、どのように治療を進めていくのでしょうか。
不妊検査の結果、異常が見つかれば、その要因を取り除くための治療や、要因を残したまま妊娠するための治療を相談しながら進めていきます。 しかし、不妊検査ではすべての異常がわかるわけではないので、「異常なし」と判断されるケースもあります。 その場合、「妊娠できない要因を特定できない」ということになるため、体への負担が少ない治療から順に行っていくことになります。これを「ステップアップ治療」といいます。(蔵本先生)
ではこのステップアップ治療にはどのような方法があるのでしょうか。詳しく見ていきましょう。
タイミング法
タイミング法とは排卵日を推定して性交をする方法のことです。もっとも妊娠しやすい性交日は排卵日ではなく、排卵日の2日前とされています。そのため、排卵日の5日前頃から排卵日まで頻繁に性交渉を行うことで妊娠する可能性が高くなります。 35歳未満の場合、タイミング法を5~6か月行っても妊娠しない場合、次のステップである「人工授精」に進みます。35歳以上の場合は、35歳未満の人よりも早めにステップアップしていきます。
人工授精
人工授精とは、排卵前日~当日に女性の子宮内に細い管(カルーテル)を挿入し、洗浄して雑菌などを取り除いた精子を注入する方法です。この方法では、精子が頸管を通って、子宮まで到達する道程を省くことができるといった利点があります。 そのため、精子の状態が思わしくない場合や、ED等の要因で性交が難しい場合には、効果のある治療法でしょう。 人工授精を5回程度行っても妊娠が成立しなかった場合、体外受精へステップアップすることになります。また、年齢によってもステップアップのタイミングは変わってきます。
体外受精・顕微授精はどんなことをするの?
体外受精とは、体内で成熟した卵子を卵胞に針を刺して吸引することで体外に採り出し、精子とかけあわせ受精させる方法のことです。そして体外で受精させた受精卵(これを胚と呼びます)を数日間、体内と同じような環境の培養器の中で培養して、子宮内に戻します。 この子宮内に胚を戻すことを「胚移植」といいます。胚移植ののちに、胚が子宮内に着床することで妊娠が成立します。 また、精子の数が非常に少なかったり、運動率が極端に不良であったりする場合には、体外受精では受精ができないこともあります。この場合は顕微授精(ICSI、イクシー)を行います。顕微授精とは顕微鏡下で1個の形がよく少しでも動きのよい精子を選び、これをピペットで1個の卵子に注入する方法です。 卵子の直径は0.1mm程度なので全て顕微鏡を用いて行います。顕微授精後受精した胚の培養は体外受精と同様に行います。 これらの体外受精・顕微授精は卵子をいくつ採取できるかによって、妊娠率が左右されます。というのも、子宮に戻した後に妊娠する確率が高いとされる「良好胚盤胞」の段階まで胚が成長することができるのは質の良い卵子のみだからです。年齢の若いうちは、質のよい卵子が多く存在しますが、年齢を重ねるにつれ卵子の質は低下するため、質の良い卵子を得るためには多くの卵子が必要になるのです。 また、良好胚盤胞を戻せたからといって、妊娠が必ず成立するというわけではありません。胚を適切なタイミングで体内に戻し、着床させる必要があります。この体内に戻すタイミングがずれてしまうと、胚に問題がなくても、着床することができず、妊娠成立に至りません。 一般的に、体外で受精させ培養した胚盤胞を体内に戻すタイミングは採卵日から約5日目とされています。しかし、近年の研究から、そのタイミングには±2日程度の個人差があるということがわかりました。 この個人によって異なる子宮内膜への着床のタイミングを「着床の窓」と呼びます。この着床の窓は、ERA検査という検査を受けることによって、特定することができます。 実際にERA検査で着床の窓を特定し、適切なタイミングで胚を戻すことができるようになったことによって、妊娠率が約25%向上したという臨床データが確認されています。(※2) 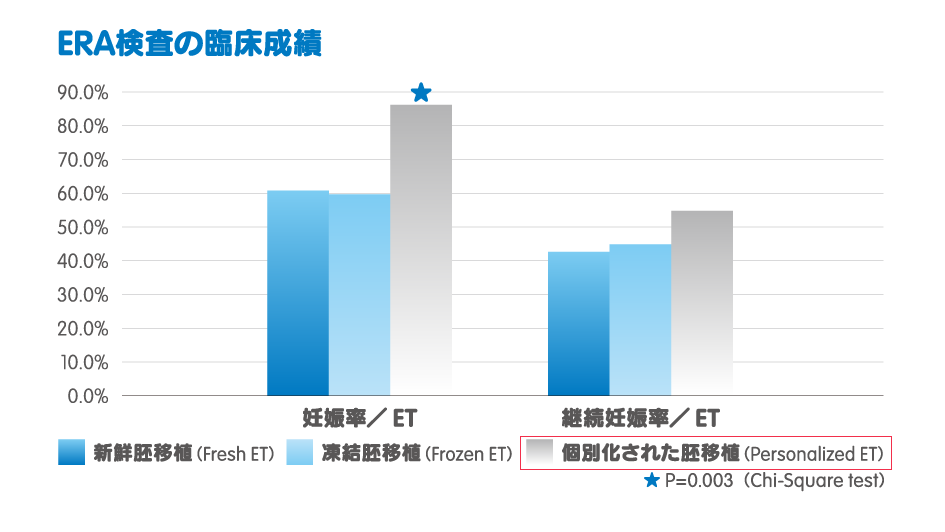 (※「個別化された胚移植」がERA検査によって、個人差を考慮した最適なタイミングで体内に受精卵を戻した場合の数値) 胚移植を行っても、妊娠につながらなかったことがあるという場合は、ERA検査の受診も選択肢の1つになるでしょう。
(※「個別化された胚移植」がERA検査によって、個人差を考慮した最適なタイミングで体内に受精卵を戻した場合の数値) 胚移植を行っても、妊娠につながらなかったことがあるという場合は、ERA検査の受診も選択肢の1つになるでしょう。
体外受精・顕微授精がうまくいかない場合には?
体外受精・顕微授精をして胚移植をしても着床しないという場合や、流産を繰り返す場合、胚の染色体異常が要因となっている可能性があります。 現在日本では、「着床前胚染色体異数性検査(PGT-A)」という染色体の数的異常を調べることができる検査の臨床研究が行われています。 近い将来、体外受精を複数回行っても妊娠が成功しなかった場合には、この検査を受ける可能性も出てくるかもしれません。頭の片隅にこのような検査があるということを覚えておくとよいでしょう。
医師からのコメント
「赤ちゃんが欲しい」と思い、夫婦で努力してもなかなか妊娠できない場合には、早めに専門医にかかり、不妊検査や治療を行ってほしいと思います。 また、漫然と治療に取り組むのではなく、どのような検査をするのか、どのように治療をステップアップさせていくかを医師と相談しながら、計画的に治療を進めていってほしいと思います。 女性が妊娠できる時期には限りがあります。パートナーとの間に子供は欲しいのか、いつ出産したいのか、夫婦2人でよく相談して後悔のない人生を歩んでください。 <取材協力> 蔵本ウイメンズクリニック 住所:福岡市博多区博多駅東1-1-19 HP :http://kuramoto.or.jp/

蔵本 武志 先生
日本産科婦人科学会 産婦人科専門医 日本生殖医学会認定生殖医療専門医 JISART(日本生殖補助医療標準化機関)理事長
出典 (※1)Moreno and Simon et al., 2016 (※2)ASRM Abstracts, Vol. 106, No. 3, Supplement, September 2016 (ClinicalTrials.gov Identifier: NCT01954758)
キーワード / keyword

この記事が気に入ったら
いいね!しよう
ルナルナの最新情報をお届けします



